
2015年02月03日
初めまして。新潟大学医歯学総合病院協力型研修プログラムとして10月から上越総合病院で研修させていただいております、「こじょんのび」です。 1月25日に糸魚川総合病院で開催された『上越糸魚川コンソーシアム 志水太郎先生の教育レクチャー』に参加させていただきました。 午前中には実際の症例をもとに、小グループに分かれ病態を検討し、午後は『診断学』について志水先生の講義を中心に勉強することができました。研修開始から約10か月経過していますが、自分の知識不足を痛感したと同時に、たくさんの刺激を受けた1日でもありました。東京から来てくださった志水先生はじめ関係者の皆様、本当にありがとうございました。 今回、学んだことを実際の臨床の場面に生かしていけるように頑張っていきたいです。みなさま、今後ともご指導よろしくお願いいたします。 遠藤
2014年12月18日
例年より早い大雪に見舞われ、気が付けば年の瀬である。このところ諸事あわただしく、すっかりこのコラムもご無沙汰してしまった(すみません)。雪と格闘して腰痛を抱えつつ、久しぶりにPCに向かっている次第である。 この秋もさまざまな行事があった。「誰も教えてくれなかった風邪の診かた」の岸田先生にお越しいただき、抗生物質の使用法についてレクチャーをいただいた。「バイタルサインからの臨床診断」の入江先生には、例によって教育回診でご指導をいただいた。病院祭では職員や地域の皆さんを前に、皆で劇を披露してくれた。スモールグループディスカッションを通じて、医師のプロフェッショナリズムについて考えた。もちろん日々の研修は目の回る忙しさである。わが研修医諸君にとっては、濃密な時間だったに違いない。文字通りの「実りの秋」であっただろうか。 診療の合間に、ベッドサイドで研修医たちに質問をしてみる。「(寝汗を訴える患者さんについて)慢性炎症や悪性腫瘍などが隠れていないか、どうやって調べる?」といったふうに。皆さんなら何と答えるだろう。 「CTをとります。」と言うかもしれない。間違いではないが、第一選択ではない。 「身体所見をとります。」 そのとおり。でも、どのような所見を確かめたいというのだろう。漫然と診察していても、異常所見に気がつかないことはよくあることだ。 「病歴を確認します。体重減少とか、発熱とか、夜間の呼吸困難の有無とか。」 よいアイディアである。自分の頭の中に想定する疾患があり、それらに関連する徴候の有無を病歴で確かめる。その過程で鑑別疾患を絞り、身体所見でさらにその精度をあげる。検査はそれからでよい。そうすれば、いきなりCTをとらずとも、血沈、検尿、血算などの簡便な検査で検査前確率を吟味し、理論的で効率の良い診断へのプロセスをたどることができるだろう。 このような臨床推論の力を身につけてもらうことが、研修の大きな柱である。わが研修医たち。始めは何も答えることができなかった。当たり前である。半年を過ぎるころから、「CT」と答えるくらいのレベルになった。今の一年生は「身体所見」くらいのレベルだろうか。二年生は「鑑別診断を念頭に置いた、焦点を絞った病歴」の段階に達しているはずだ。君たちの進歩の跡は、そのままこれまでの研修の成果であり、第三者から見れば研修プログラムの評価であるということになる。 最近は臨床推論と同じような意味で、「批判的思考」という言葉を聞く。元はcritical thinkingという教育用語である。詳細まで正確にその意味を把握しているわけではないが、自分なりの判断基準を持ち、言われたことを鵜呑みにするのではなく、「本当にそうなのだろうか」と吟味しながら理解し、取り入れる学習姿勢を指す意味で用いられているように思う。教育回診も、日々の指導医とのディスカッションも、この批判的思考のトレーニングである。その産物として臨床推論の筋道が築かれる。 考えたら、それを実践する。うまくいけば、それが君たちの引き出しに財産として残る。成果が出なかったら、その原因や対策をもう一度批判的思考で考える。そして再度実践する。このような思考-省察-実践のサイクルを習慣づけることが進歩の鍵である。 「思考の整理学」の外山滋比古先生流に言えば、自分で考えることのできる人は、エンジンを搭載し、自分の意志に従って、自分の力で飛んでゆける飛行機である。それができない人は、どんなに美しく飛んでも、行く先を風に左右されるグライダーでしかない。 医療が直面する問題が複雑化し続ける今こそ、飛行機が求められるのである。挑戦しがいのある目標である。大晦日には、それぞれこの一年を振り返ろう。そして来年もともに励もう。きっとだよ。

2014年11月18日
11/16(日)レジナビフェア2014in金沢が開催され、当院もお隣の糸魚川総合病院と一緒に参加してきました。 やさしい口調で熱く語るプログラム責任者のじょんのび先生の横でちょっと緊張ぎみのこじょんのび2名が一生懸命に当院の説明をしてくれる姿が 印象的でした。 ブースに立ち寄っていただいた医学生のみなさん、病院見学を心よりお待ちしています。

2014年10月06日
上越総合病院 研修医1年目 野尻俊介 1.はじめに 私は岐阜大学出身であり、6年間岐阜の地で多くの指導医の先生方にお世話になりました。 その中でも特に、若くして家庭医として臨床に携っておられるK先生は、私にとって最も尊敬する医師の一人であり、ロールモデルとして追って止まない存在です。K先生は群星沖縄の沖縄協同病院で初期研修をされた群星沖縄一期生であり、いつか私も群星沖縄の研修風土を見学したいと常々思っておりました。 上越総合病院は篭島先生をはじめ、群星沖縄の空気に近い、熱い研修風土を創りあげようという思いが滲み出ており、新潟で研修病院を選べるのであれば上越総合病院で学びたいと4年生の頃から考えておりました。そして研修医として働けるようになった今年、いよいよ沖縄研修に参加できる機会に恵まれ、身震いするような興奮を抑えながら準備を進めて参りました。 私自身と沖縄の研修医の間には、知識、技能、熱意の面でどのような大きな差があるのか、そのことを思い知らされるであろう、と出発前には覚悟しており、緊張した面持ちで直江津駅を出発しました。 2.沖縄県立中部病院 様 1日目は沖縄県立中部病院様にお邪魔致しました。沖縄県立中部病院といえば全国に名を轟かす有名研修病院であり、やはり研修医からも圧倒的な自信を感じ取れました。救急の現場では2年目の先生方が1年目に対し的確な指導も行っており、「たった1年の差がとても大きな差になるんだよ。そういう研修をここでは受けているんだ。」と非常に自信を持って仰っていた2年目の岡先生の言葉は印象的でした。一方で、患者様とのコミュニケーションについては、私としては疑問符が残る場面も多くあり、忙しく動く中で自信を持てるような環境に研修病院としての魅力を感じながらも、私が目指すロールモデルとの乖離を感じずにはいられませんでした。 一日の終わりには玉城先生から沖縄県立中部病院の文化についてお話いただきました。沖縄県立中部病院は今までもこれからも沖縄の医療を支える柱であること、沖縄県立中部病院出身者は文化を共有しており、多くは沖縄県立中部病院に戻ってきているということ、等の歴史的背景をお話いただいた後に、「3次救急だけを見るような救急部は、もはや救急ではない。」といったポリシーをお話いただきました。これはトリアージに重きを置いた考えであり、1次から3次まで全てを見てはじめてトリアージができるようになる、という非常にわかりやすい、しかしながら重要な視点でした。私自身が実際にトリアージを経験できる現場はやはり当直帯であり、当直での経験数は今後の自信にも繋がるということを再認識できた1日でした。 3.浦添総合病院 様 2日目の午前中には 浦添総合病院様にお邪魔致しました。半日間の短い見学でしたが、救急部の陽気ながらも熱心なご指導を体験させていただきました。昼食での北原先生のランチョンセミナーも疾走感のあるもので、「耳学問を本やUp To Dateで確認することができるか、時間が無ければ自分にとって特定の本に記載できるか、そういうことが研修では大切になってくる」「例えば『感染症レジデントマニュアル』等に書き込んでも良い」と、非常に具体的なアドバイスをセミナーの中で頂きました。自分が読むべき多くの本を認識できました。 4.群星沖縄臨床研修センター 様 2日目の午後は 群星沖縄臨床研修センター様にお邪魔致しました。ここでは群星沖縄の歴史や思想をお話頂きました。「教育に見返りを求めない」「10年で100人の理想的指導医を創る」という組織としての考えをお聞きした際には岐阜で出会ったK先生のことを思い出さずにはいられず、自分の原点となる気持ちを思い出したような感覚を持てました。 5.大浜第一病院 様・豊見城中央病院 様・ハートライフ病院 様・沖縄協同病院 様 3日目以降は宮城先生の教育回診に付いて歩く形で、複数の病院にお邪魔致しました。 まず、3日目は大浜第一病院様にお邪魔致しました。ホテルのように綺麗な内装や、ほとんどの病室が個室である病院の構造をみて、近未来的な新しい病院の形を見たような感覚になりました。 研修医ものびのびと研修をしているように見受けられ、職場環境が及ぼす影響を目の当たりにしたようでした。午後の教育回診でも宮城先生の軽快なご説明に対し、リラックスした空気で積極的な質問がなされていたのも印象的でした。 4日目の午前中は 豊見城中央病院様にお邪魔しました。糖尿病内科を中心に見学させていただき、午後はハートライフ病院様にお邪魔しました。この日の教育回診のテーマはATL(成人T細胞白血病)であり、新潟ではあまり見ない症例を学びました。「新潟で医者をやるには必要ない知識かもしれない。しかし沖縄ではATLを知らなければ医者はできない。一方で、新潟ではツツガムシを知らなければ医者はできないでしょう。病気には地域性がある。その地域を好きになって地域を学ばなければいけません。」宮城先生のこの言葉からも、病院だけでなく地域全体に溶けこめるよう努力をすることも、研修の一環であることを再認識しました。 5日目には沖縄協同病院様にお邪魔しました。最近建てかえられたようで建物は新しくなっておりましたが、院長先生はK先生から聞いていた通り大変気さくな方で、一緒に写真も取らせていただきました。ここでの教育回診は参加者が多く、マイクをまわしながら一人ずつ発言するようなスタイルだったためか、自由発言量が少なかったように感じました。そんな中で私自身は比較的自然にプロブレムリストと鑑別診断を上げることができ、出発前に心配したような「自分と沖縄研修医の大きな差」を感じることは少なく、自信を持つことができました。 6.おわりに 今回の沖縄研修で最も意外だったことは、沖縄の研修医と自分にそれほど大きな差は今の時点では存在していない様子であった事で、このことは僅かながら現在の自分に対する自信にもつながりました。 同時に、今後の研修における姿勢を考えさせられました。今回の沖縄訪問で自信を持てた理由は、上越総合病院の研修医の先輩方が大変優秀で、この半年間、1年目の私たちに日頃からまさに屋根瓦式に知識を伝授して下さっていたおかげであり、先輩方が築いてきて下さったこの研修文化を引き継ぐには、今後半年間でもっと知識と経験を増やしていかなくてはならないと切に感じました。 今回、このように特別な研修機会を下さった上越総合病院と、他院に引けをとらない研修風土を築いて下さったこれまでの研修医の先輩方、そしてそれを見守って下さる上越地域に心から感謝し、今後の研修に励みたいと思います。有難う御座いました。 以上

2014年09月19日
先日上越コンソーシアム主催の教育回診が糸魚川の焼山温泉で開催されました。講師にはゴータム先生を迎え、上越総合、県立中央、糸魚川総合から各1人がプレゼンターをつとめました。 教育回診は、一つの症例について2時間ほどかけて話し合うというものです。実際に臨床で判断に迷った症例や、参加者にとって有益と思われる症例について、一定のアプローチの下で症例を疑似体験し、診断に至ろうとする試みです。 今回も臨床的に非常に重要な病態・疾患がテーマとして挙げられていました。現場で遭遇する率はそれほど高くはないかもしれませんが、どこかで必ず出会い、正確な判断、診断、治療が患者さんの予後に影響する疾患が揃っていました。頻度の高くない疾患は教育回診のような機会で経験を共有することは非常に意味のあることで、今回の経験もいつか必ず役に立つと思っています。 日頃は各々の患者に20人、30人の医師が2時間かけて話し合うということはなかなかありませんし、診断の確定している症例については尚更です。ゴータム先生の様に素晴らしい講師の下で、時間をかけて患者さんの病態について理解を深める機会を得られていることは非常に贅沢なことだと思います。 日常の仕事の中でも、深く深く考えられるように日々精進したいと思います。
2014年09月17日
九月になり、なんだか急に涼しくなった。朝晩と日中の寒暖差が大きく、今年は紅葉がきれいだとか。とはいえ、めまぐるしい気候の変わりように、初老期の体はついてゆくのがいささか大変である。 夏の終わりに、今年もNARS-J(Navigation for Residents and Students in Joetsu)が開催された。上越・糸魚川地域の研修医諸君に加えて、医学生有志も参加してのトレーニングコースである。スキルラボラトリーの手技体験(今年のテーマはCVライン挿入であった)や、教育回診での臨床推論をコンテンツとしており、温泉に宿泊して合宿形式で行われる。ことしは焼山温泉で開催された。 教育回診はわれらが研修医たちにとってはもはや慣れたものであるはずだが、今回はいささかもの静かであった。症例興味深いものだったし、プレゼンも十分練れられていたにもかかわらず、である。 小生が思うに、おそらく講師が外国人であることが原因ではあるまいか。つまり、英語で話すことへの抵抗である。困ったときには日本語を指導医が英訳してくれるので、ブロークンでも何ら問題はないのだが、ヒアリングに自信がなかったり、間違えたら恥ずかしいと思ったりで、発言を躊躇してしまうのだろう。普段英語になじみが薄いので、このような壁を破ることができないのである。 実際のところ、研修医と話していると、彼らが英語の医学用語を知らないという印象は否定できない。小生たちの時代は教科書に必ず英語も併記されていたし(「狭心症」の隣りに「angina pectoris」といった具合)、授業中にもポンポン英語が出るわ、解剖の口頭試問は日英羅全部暗記せよと言われるわで、technical termとしての英語を覚えないことには話にならなかった。だが、最近はそんなことはないらしい。 日本人だから日本語で勉強すればよい。それはそのとおりである。しかしながら、小生はやはり英語も勉強してほしいと思う。その理由はたとえば以下のようなことである。 臨床研修が始まったとたん、指導医たちとコミュニケーションをとらなければならない。彼らは英語のtechnical termを話す。それを理解できなければならないはずだ。 ベッドサイドで病状や治療方針を議論するような場合、患者さんに余計な心配をかけないに、英語の方が都合がよい場合がある。もちろん患者さんには真実が伝えられるべきだが、大方針が共有できていれば、細かなことすべてを語る必要もあるまい。 このあたりについては、君たちが活躍する時代になれば今後変わってゆくかもしれない。だが、以下に述べることはきっと変わらない。 医療は人文科学的な面も有するが、科学としての医学は論理性を重視する。日本語と英語の文法を比較すると、英語の方がより論理的であろう。日本語の教科書には曖昧な表現が散見され、話題が行ったり来たりするきらいがある。一方英語の教科書は定義に始まり、そこから演繹されて病態生理、さらに症候や検査所見、治療内容に至るまで、論理的一貫性をもって記載されている。当然わかりやすいし、自然に論理的な思考が身につく。 今日最新の医学論文は英語で発表される。学会も規模が大きくなるほど、公用語は英語である(日本の学会であっても、だ)。英語で学習していないと、これらが理解できない。翻本を待っている間に、時代に取り残されてしまう。翻訳は原文のニュアンスを正確に伝えられない。原文を読むに越したことはない。 これらの事実をふまえて、諸外国の医学教育は英語で行われている。ひとり日本を除いて。国際化の時代である。今からでも遅くはない。まずは英語を読むことから始めてみませんか。少なくとも、高校時代の貯金を頼りに青息吐息の小生よりは、君たちの方がはるかに上達が早いと思いますよ。
2014年08月25日
猛暑の七月、台風と豪雨の八月。おかしな夏の天気も恒例になりつつある気がします。小生のような年輩にとっては、気候の変化は正直言ってこたえます。そんなわけで前回のコラムからまたまた時間が空いてしまいました。申しわけありません。 さて、このひと月半ほどの間に、我らがこじょんのびたちにも一大イベントがありました。「闘魂外来」です。 ご存じかもしれませんが、闘魂外来はドクターGで有名な徳田安春先生のご発案によるもので、医学生、研修医、指導医がチームを組んで、ERを受診する患者さんを診察する実践的医学教育の場です。今回は臨床研修上越糸魚川コンソーシアムの主催で当院を会場に開催されました。全国から多くの医学生が集まり、上越糸魚川地域の研修医とともに、初めて出会う患者さんの診療をしました。 指導医側として、徳田先生以下、闘魂外来のコンセプトを共有する指導医(総合診療科)の先生方が全国から集まってくれました。加えてミシガン大学のSanjey Saint先生(New England Journal of Medicineのeditorを務めておられます)にもお越しいただき、国際色・地域色豊かなイベントとなりました。 ありふれた疾患であっても、学生さんたちにとってはすべてが初めての体験です(わが国の大学医学教育は、見学が中心ですから)。震える指先、流れ出す汗、そして熱いまなざしに、彼らの緊張や情熱が凝縮されているように見えました。 思えば小生も医学部六年生のとき、実習先の市中病院で薬剤静注を任され、コントロールできないほど声も手も震えたものです。部屋を後にするとき、聞こえてくる患者さんたちの避難の声に、涙が出てきたものでした。 そんなことを思い出すと、学生さんたちを応援したくなります。いつの間にかわがこじょんのびたちも、学生さんにアドバイスを送っています。彼らにとっても他人事ではなかったのでしょう。共感とともに思わず指導したくなる気持ち。これぞ実践智を伝えてゆくことの本質であり、理想的な屋根瓦方式というべきでしょうか。こじょんのびたちの成長を頼もしく思ったことでした。 闘魂外来のあとは、場所を妙高の温泉に移して懇親会、続いて世の更けるまで症例検討会を行いました。翌日は妙高山のふところに抱かれて、Saint先生の教育回診を受けました。最後に記念写真を撮影し、熱く、忘れられない一泊二日のイベントが終わりました。 実は、闘魂外来は当院には敷居が高いと思っていました。しかしながら、参加してくれた皆さん、準備に奔走してくれたスタッフの方々、全員の熱意に後押しされて、大成功で終了することができました。小生もいつの間にか年をとり、チャレンジ精神を忘れていたことようです。自分の足元を見直す貴重な機会でした。心から感謝、感謝です。 それにしても、Saint先生や総合診療の先生方と話をして感じるのは、その鑑別診断の豊富さです。どうしたらその力を身につけることができるのか。今回参加してくれた学生さんの中にも、すでに研修医を凌ぐような生きた知識を有している方もいます。それは個人的な資質の差なのか、教育の仕方の差なのか。プログラム責任者としては、後者だと思いたいところです。資質の差はあっても、それなりに成長してゆけるような後押しができる研修を実現したい、そう思うわけです。 そんなわけで、小生もバージョンアップせねばなりませぬ(笑)。最近印象に残ったのは、志水太郎先生の「診断戦略」(医学書院)。診断に至るさまざまな思考プロセスについて詳述する、これまでになかった類の本です。新鮮です。そのうちに読書会でも開こうかね、こじょんのび諸君!
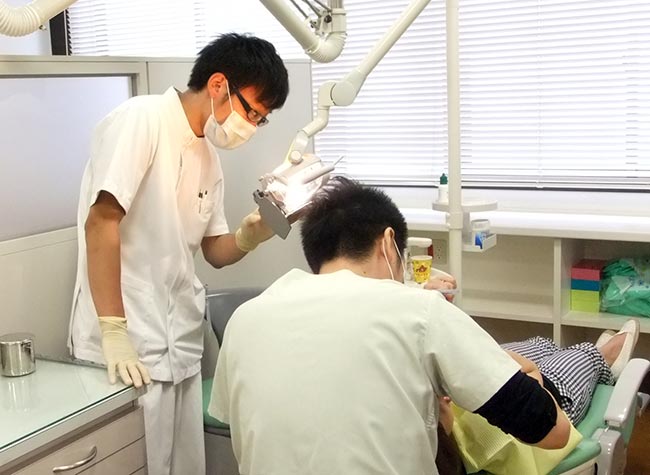
2014年07月10日
日本歯科大学新潟病院 臨床研修医の羽生紳太郎です。 7月より4ヶ月上越総合病院にて研修させて頂くこととなりました。 本病院の歯科・口腔外科外来は名前のとおり一般治療だけでなく、口腔外科治療も多く見ることができるので多分野にわたって学びたいと思っています。また、総合病院での歯科ににおける他科との連携についても学べる良い機会なので無駄にしないよう努力したいと思います。 短い間ですが、よろしくお願いします。
2014年07月08日
全国的にうっとうしい梅雨空が続いている。上越もしかり。とはいえ、それを吹き飛ばすワールドカップの熱戦ぶりである。この原稿の時点ではベスト4が出そろったところだが、さすがに伝統国ばかり。どこが栄冠をつかむのか、話題は尽きない。 それにしても、日本代表は振るわなかった。残念であるが、ここは素直に現実を受け止めるべきである。素直というのは、見たくないものを直視し、聞きたくないことに耳を傾けるということだ。そのうえで足りなかったことを分析し、反省すべき点は受け入れ、問題を改善してゆかなければ進歩はない。この評価と省察、修正のプロセスこそが鍵である。 このあたり、医療者としてのありようと共通するところがある。思えば小生、経験や過去の知識に長いことあぐらをかいていた時期があった。研修医や学生諸君とお付き合いするようになり、ようやく自分の至らなさに気が付いて、アセッている毎日である。もっと早く気がついていればと思わざるを得ない。 だからこそ、若い君たちには「素直で」いてほしいと思う。 日本代表は、チームとして成熟していないように見えた。今回のチームは、8年前のジーコ監督のチームに似ていた。どちらも特定の選手を大切にしすぎて(おそらく監督も彼らをコントロールできなかったのではないか)、チームが一つになっていなかった気がする。試合でプレーする選手は、自分のためでなく、チームのためにプレーしなければならない。ベンチの選手たちに敬意をもって、謙虚であるべきだ。ベンチの選手たちは、不満を表してはならない。歯を食いしばってサポートに徹するのも大切な役割である。 医療も同じだ。日本中の病院を探しても、どれだけの施設が患者さんのための本当のチーム医療を実践できているだろうか。チームのひとりとして、自分はその役割を全うできているだろうか。小生には、そうだと言い切れる自信がない。でも、君たち若い世代には、小生のようになってほしくはないのである。 日本代表がコートジボワールに敗れた翌日、医療者を志す地元の高校生たちが、当院に医療体験にやってきた。例年指導医について診療の現場を見学しているのだが、今年は研修医を交えて、彼らの体験談を聞いてもらったり、テーマを決めてディスカッションしたりする時間も加えた。これは思いのほか効果があり、ディスカッションは白熱し、生徒たちの感想文には例年以上に力がこもっていた。 年齢が近い分、高校生にとっては指導医よりも研修医と話した方が心安いことだろう。でも、成功の理由はそれだけではあるまい。 彼らにとっては、医学部を卒業し、国家試験を突破し、医師としてのキャリアを歩み始めた君たち研修医の姿こそが、眩しいロールモデルなのである。そこに君たちのかけがえのない価値があるのだ。日々の研修はうまくいかないことも多く、自信をなくしたり、落ち込んだりすることもあるだろう。でも、そんなときこそ、君たちに追いつきたい、君たちのようになりたいと思っている後輩たちがいることを忘れないでほしい。 そのディスカッションの中で、「自信過剰になって、できないことをできると思ってしまうことは危険だ」という趣旨の意見があった。一理はある。だが、おそらく君たちも生徒たちも、そして指導医と呼ばれる小生たちも、できるはずのことをできないと言いわけして、力を出し惜しみしていることの方が圧倒的に多いのではないだろうか。 それではつまらない。可能性を否定せず、一所懸命でありつづけることの尊さを、ピットで躍動する選手たちが教えてくれる。だからこそ、ワールドカップが人を魅了するのである。
2014年06月02日
日本はいったいいつから二季化(四季ではなく)したというのか。風薫る五月、早苗の揺れる五月のはずなのに、とにかく暑い。小生のような年輩になると、気候の変化に体調がついてゆかず、いささかグロッキーである。 さて、この四月から研修を始めた一年生たちは、さすがに若い。暑さ大歓迎とばかり、日々熱く過ごしているようだ。まだ研修開始後二か月とたたないが、すでにいろんなことを経験したはずだ。 オリエンテーション。今年から研修医だけでなく、全新人職員を対象にプロフェッショナリズムの話を始めたが、頭に残っているだろうか。研修ハンドブックを片手に、臨床研修のあらましを説明した。経験の一つ一つを研修医手帳に記録しているだろうか。 教育回診。こじょんのびのブログにもあるように、自治医科大学のアラン・レフォー先生をお招きして、周術期の患者のケアの要点を学んでもらった。ちょっと流暢すぎる英語だったけれど、どの程度理解できただろうか。Review of systemやバイタルサイン、身体所見から臨床推論をする筋道のABCをディスカッションしたはずだが、手ごたえはどうだっただろう。 日々の研修で患者さんに接するようになったことは言うまでもない。今まではマイペースで、自分の関心や興味を羅針盤にして毎日過ごしていたかもしれないが、患者さんのニーズやそれぞれの診療科のスケジュール、指導医の指示など、「こうしてほしい」「こうあってほしい」という周囲の要請に応えて時間が過ぎてゆく生活に変わったはずだ。何もわからずただただ忙しいけれど、きらきらと輝くものに満ちあふれた、濃密な時間を過ごしているに違いない。 研修はまだ始まったばかりである。これからの一年間で、抱えきれないほど多くの、貴重な経験をするはずだ。二年生を見ればそのことがわかる。一年生には雲の上の存在に映るかもしれないが、去年の今頃は、彼らも彷徨える子羊のようだったのである(笛吹けど動かぬ竹やぶだという意見もあったが(笑))。 すくすくと成長してほしいから、一年生に次のことをお願いしたい。もちろん二年生も、もう一度心に刻んでほしい。 ちゃんとご飯を食べること。規則正しい生活をすること。夜更かしよりも早起きする生活の方が、日中のパフォーマンスは高まるだろう。 素直であること。頑固にならず、一度は先人たちの助言を聞き入れ、試してみることが素直ということである。 毎日十分(enough ではなく、ten minutes です)でいいから、勉強すること。その習慣を身につけることのなかった小生のような苦労を、君たちは味わってはならない。 そして、一日の終わりに、かならずその日を振り返ること。楽しかったか、辛かったか。何が出来て、何が出来なかったか。夜が明けたら、自分が行うべきことは何か。あしたのための省察。それこそが成長の鍵である。 ともに励もう。